骨折開刀後,自己就會好?!做不做復健到底有什麼差別?
復健科門診當中,常常看到許多患者在骨折開刀完之後,常常自己覺得骨頭已經固定,之後長好就沒事了!但是過了一段時間之後, 才發現日常生活或是走路步行的功能為什麼一直沒能夠完全恢復?才來復健科就診。 骨折開刀真的自己就會好嗎?骨頭癒合之後就沒事了嗎?術後的復健有需要嗎? 做不做復健到底有什麼差別? 以此為例:許多稍年長的婦女,不小心跌倒撐地,常常會引起手腕、即橈骨遠端的骨折,稱為Colle's fracture(圖一) (圖一) 這是非常常見的上肢骨折。 無論是開刀進去, 裝內側固定鐵板, 或者是打石膏固定。 病人都要經歷一段手腕無法自然活動的時間,大約一到兩個月。 病人很聽話不敢自己亂動,大概兩星期後常常就看到整個手背到手指腫起來, 原來並沒有影響到的手指也無法正常彎曲伸直,甚至明顯的疼痛開始出現在指節。 這是我們常常在上肢受傷後,所看到的自律神經障礙( RSD, 反射性交感神經失養症(Reflex sympathetic dystrophy)或又稱為複雜性局部疼痛症候群(Complex regional pain syndrome))。甚至更近端的肩膀也開始出現僵硬、關節囊沾黏,導致次發性的五十肩。 上肢及肩關節部位的肌肉也隨之萎縮無力。 等到固定六到八週,骨頭癒合了,如果又沒有緊跟著積極復健治療,骨頭癒合再好、手腕關節活動度跟肌力也無法正常復原, 日常生活工作一定明顯受影響,真的非常可惜! 上面所提到的自律神經障礙、次發性肩關節僵硬、 上肢肌肉無力萎縮其實都可以透過早期的復健介入來避免。 一般開完手腕骨折固定手術之後的兩星期,應該就要開始積極的復健治療。 「醫生說,我的手腕還必須固定不能動,那要怎麼做復健呢?」主動性休息(active resting)的觀念對於骨折的復健治療很重要。 骨折癒合絕對是第一要務!專業的復健團隊會帶領病人在不影響骨頭癒合的情況下,來施作近端肘關節、肩關節的肌力訓練與強化遠端手指節的活動力,避免之後產生關節沾黏、肌肉萎縮、疼痛的後遺症。 這些復健治療的即早介入,可以協助患者在骨折部位癒合之後, 快速的恢復日常生活的功能。 復健科常用的一些深層電療處置,也可以協助降低術後疼痛以及關節沾黏,甚至減少術後非類固醇消炎藥的使用。 台灣車禍機率很高, 因機車騎士帶安全帽已經蔚為風氣,大大的減少了頭部外傷的機率,但是大腿小腿骨折, 卻仍然是臨床常見到的意外傷害。 開刀手術固定之後,病人通常患側無法正常受力行走 ,常常一個月內就明顯看到同側大腿、小腿及臀部的肌肉萎縮無力。 開完刀兩個月後被告知骨頭已經癒合完全, 可以「正常走路」!但是拿掉了助行器,病人卻走路一拐一拐,常常誤以為是開刀後長短腳, 其實是因為下肢,尤其是臀部肌肉明顯萎縮之後,導致走路時兩側肌力不平衡,骨盆傾斜。 原本是大腿小腿的骨折,但常常膝關節跟踝關節活動度卻也都明顯受限,必須及早介入。 如果骨折的位置靠近膝關節,之後引起膝關節攣縮的機率更高, 復健科醫師會評估可以施做膝關節活動度訓練的安全可行角度,來施做復健治療。 骨折術後合併發生的下肢腫脹、循環不良也會影響到下肢的本體覺以及平衡控制, 尤其如果是靠近踝關節的小腿骨折,影響機率更高。許多患者下肢骨折癒合後,增加了日後跌倒的機率, 原來跟這些因素都息息相關。 同樣 Active
小心骨鬆性骨折!掌握5大運動原則,避免骨質疏鬆症
小時候,看著長輩都認為「人年紀大了,一定會愈來愈駝背」,誤以為這是正常老化的必經過程,其實老年人的駝背有很多是因為骨質疏鬆,導致脊椎壓迫性骨折所造成。 就讓我們透過台大醫院復健部主治醫師-陳冠誠的介紹,來健康運動、和骨質疏鬆說掰掰吧。 骨質疏鬆症常被稱為「無聲的殺手」,原因在於骨質疏鬆症是沒有症狀的;一旦出現症狀時,往往就是骨折。脊椎的骨折會造成背痛及駝背,而髖部骨折常造成日後的行走困難,需使用助行器或臥床,嚴重者可能會影響長期存活率。 哪些族群的民眾建議要進行骨質疏鬆症的評估呢?65歲以上女性及70歲以上男性,都應評估骨鬆性骨折的風險,並根據風險給予治療。而50歲以上若已有骨鬆性骨折,也應進行骨質疏鬆症的檢查或治療。 一般人從35歲之後,骨質密度會逐年下降,特別是停經後的婦女因為荷爾蒙的緣故,骨質密度會急速下降,於是早期預防骨質疏鬆症就十分重要了。而一旦發生骨質疏鬆症後,則要避免骨折及骨質密度持續下降。非藥物的治療包括有戒菸、戒酒、減少咖啡因飲品、增加鈣和維生素D3攝取、從事運動、平衡訓練、改善居家及公共環境等。 在過去的研究中顯示,45歲以上群眾有規律運動的人, 可以有效降低44%的腰椎骨折,減少40%因跌倒所導致的骨折、以及降低51%的總體骨折發生, 這告訴我們:運動對於促進骨質及預防骨折是非常重要的。 很多人會說:「運動?有呀,我每天都有運動!」然而國人習慣的運動,包括游泳、自行車、太極拳等,這些運動對增加心肺功能及平衡有幫助,但對增進骨質密度的幫助並不大。過去的研究指出,悠閒的走路或是低強度非衝擊性的運動,像是騎單車或游泳,是無法有效增進骨質密度的。高強度或負重的運動比悠閒活動有效,但同時也要小心在運動時發生跌倒或骨折。陸上的運動對骨質的幫助較水上運動佳。承重運動如登階及跳躍,可以有效增進近端股骨的骨質密度。然而不管是哪種運動,均只有對訓練到的部位有幫助。因此,在過去的指引及建議,並不建議只做單一種特定運動,應該融合多種類的多元性(multi-component)運動,並包含阻力訓練、承重運動及平衡訓練,且最好能有背部伸展肌群訓練。 美國運動醫學會(ACSM)針對骨質疏鬆族群的運動,提出5大原則: 專一性(Principle of Specificity):只有接受到承重或刺激的骨骼才有效。無法單靠某個部位的運動,就有全身性刺激骨質生成的效果。像是背肌強化運動(Back extension strengthening exercise)可以增進腰椎骨質,而跳躍運動則有助於下肢股骨的骨質密度。逐漸過負荷原則(Principle of Progressive Overload):運動的強度應該循序漸進,從頻率、次數、時間等面向,逐步增加承重強度。回復原則(Principle of Reversibility):一旦停止運動,之前運動所累積下來的成效就會慢慢消失,因此必須要維持好良好的運動習慣,才能保持良好的骨質密度。開始密度數值原則(Principle of Initial Values):一開始骨質密度愈差的人,經過運動後骨質密度進步的情況愈明顯。所以骨質密度愈差以及骨質疏鬆症的患者,更需要運動。成效天花板原則(Principle of Diminished Returns):運動所帶來促進骨質密度的效果在一開始運動的5~6個月最為明顯,之後進步的情況則會趨緩。然而仍然要有持續運動的習慣,才可以讓骨質疏鬆維持在較佳的狀態。 因此,針對骨質疏鬆症高風險族群的運動建議:每週應有4~5天中等強度以上的有氧運動,以包含承重運動最佳,像是登階、跳躍等;每週1~2天的阻力訓練,應特別著重核心肌群、背部、髖部、腿部的肌群訓練;每週5~7天的靜態伸展運動;最好能搭配訓練平衡感的運動,像是太極拳,以避免跌倒造成髖部骨折。 除此之外,如已確診骨質疏鬆症,應避免高衝擊性運動,以免造成骨折。嚴重骨質疏鬆症患者應避免彎腰時角度過大、或過度旋轉腰部的運動,這可能會對腰椎骨產生極大壓迫,甚至造成骨折。 (圖 1-1 類似蛙人操的動作,可能加重腰椎滑脫嚴重度。動作示範 / 物理治療師郭妍伶 圖片來源 / 陳冠誠醫師提供) (圖 1-2 類似蛙人操的動作,可能加重腰椎滑脫嚴重度。動作示範 / 物理治療師郭妍伶 圖片來源 / 陳冠誠醫師提供) 背肌強化運動(Back extension strengthening exercise)可增進腰椎骨質,但許多長者常有合併腰椎退化性疾病疾患,此時就要慎選運動種類。 腰椎退化影響到椎間軟骨磨損及小面關節( Facet joint )的穩定度,常常會導致腰椎滑脫。這些患者就不建議做類似蛙人操(如圖1-1,1-2),過度後仰彎曲脊椎動作,
孩子睡前腳就疼?醫師教你分辨生長痛
孩子白天活蹦亂跳,但到了晚上或睡前就會突然哭喊腳痛,這是怎麼回事?是不是生長痛呢?醫生提醒,如果是生長痛,透過熱敷、按摩、伸展等方式,一般能緩解,但不是所有的疼痛都是生長痛,要小心可能是其他的問題…… 有很多家長有這樣的困擾,孩子白天的時候看起來都很正常,但是到了晚上或睡前就突然覺得好痛!有時甚至會痛到大哭大叫,去看醫生卻又都說沒事,怎麼辦?這是不是生長痛呢? 生長痛的好發年齡及徵狀 根據統計,約有兩成的兒童有生長痛的困擾,這樣的疼痛好發於3歲到12歲,也就是幼稚園到小學的年紀。 兒童白天時的活動都沒有異樣,但到了下午、晚上或半夜,就開始會嚴重的疼痛,疼痛主要發生在下肢為主,包括小腿、膝蓋或大腿,可以是單側,也可以是雙側,外表看起來沒有異樣,但卻痛到不行。經過按摩和安撫後就好多了,隔天活動則都很正常,看不出有疼痛的樣子。 這樣的情況若是經過醫生的問診、理學檢查、抽血或影像學檢查後,都找不到異常,被診斷為「生長痛」的患者,就可以藉由熱敷、按摩、運動前熱身、伸展等方式來緩解兒童的疼痛。嚴重疼痛的患者則可以短期使用止痛藥來緩解疼痛,但一般不建議長期使用。 然而更重要的是,家長平時應多陪伴兒童,可以一起共讀、玩遊戲、講故事,來轉移兒童注意力,也可有效緩解疼痛。而這樣的疼痛在兒童長大後,無需治療就會逐漸消失。 但是也要小心,並非所有的疼痛都是生長痛,如果有出現疼痛的部位是固定在某個部位、疼痛只發生在單側、連白天也抱怨疼痛、外觀上出現紅腫熱或變形等,就要小心可能有其他的問題了!成長中的孩子常見的疼痛問題還有以下這些: 幼兒常見的生長疼痛 ●骨腫瘤 生長痛跟骨腫瘤的症狀呈現有一些相似性,要特別小心!兩者一樣都會有夜間疼痛、睡到一半痛醒、好發年齡相近等,常常會讓人誤將骨腫瘤錯認為生長痛。 因此要注意,兩者不同的地方在於:骨腫瘤所造成的疼痛會持續在同一個地方,不會一直改變疼痛位置;有時甚至可以摸到腫塊;活動或運動時骨腫瘤的疼痛仍會持續,不像生長痛會獲得緩解。如果休息 2~3 天沒有好轉,仍然持續疼痛,或伴隨體重減輕的情形,就要懷疑骨腫瘤的可能了。 ●脛骨結節生長板炎(Osgood-schlatter disease) 這是常見引起青少年膝蓋疼痛的原因,是因強力拉扯脛骨結節上的生長板造成的損傷和發炎,患者多為男生,特別是需要大量股四頭肌收縮的運動員,像是足球、籃球、排球、田徑等運動。活動後在脛骨結節附近會有壓痛和腫脹的情形,且脛骨結節摸起來會突出,X光或超音波下可以看到臏骨肌腱連接脛骨結節處有鈣化點。 治療主要是消除腫脹和疼痛,要多休息、避免或減少跑跳運動,並可搭配局部冰敷及口服消炎止痛藥物。 陳冠誠醫師提供。 ●剝離性骨軟骨炎(Osteochondritis dissecans) 剝離性骨軟骨炎是指關節軟骨下的硬骨合併其上的軟骨,沿關節面從原本位置產生分裂進而分離甚至剝落,掉落的碎片可能會影響關節活動,造成肘部無法完全伸直。 這樣的問題好發在棒球小投手或體操選手。常會有關節腫脹、疼痛,並在活動時有摩擦聲響。有一部分患者是需要開刀手術處理才能痊癒,因此早期的就醫及接受治療是相當重要的。 ●跟骨骨骺炎 (Sever’s disease) 這是由於跟骨附近的生長板不斷受到壓力和刺激,引發局部發炎等不適症狀。症狀上會有足後跟局部的壓痛與腫脹、小腿肌肉緊繃,以及腳踝背屈角度不足。 一般而言,在停止劇烈活動並伸展緊繃的小腿肌群 6-12 個月就會自行痊癒,但有些時候症狀可能會延遲較久的時間。 ●兒童骨折 兒童的活動量大,在運動過程中難免會有跌倒受傷,不過如果碰撞疼痛的位置有出現:紅腫、壓痛、瘀青、活動受限制、觸碰時感覺部位比較柔軟、移動時疼痛加劇、僵硬、非關節的位置疼痛、因疼痛而無法行走、肢體變形、疼痛時間超過3-4小時等情形,就要小心有骨折的可能,此時應固定受傷肢體並儘早就醫。 提醒各位家長,疼痛常常是一種警訊,可能病因有很多,並不一定都是生長痛,如有持續的疼痛建議還是就醫接受完整的評估與處置。除此之外,更重要的是父母的安慰與陪伴,才能給予孩子最大的支持和幫助。 作者|臺大醫院復健部陳冠誠醫師 原文刊登於:親子天下
骨鬆骨折會致命 專科醫師教你保「密」防「跌」
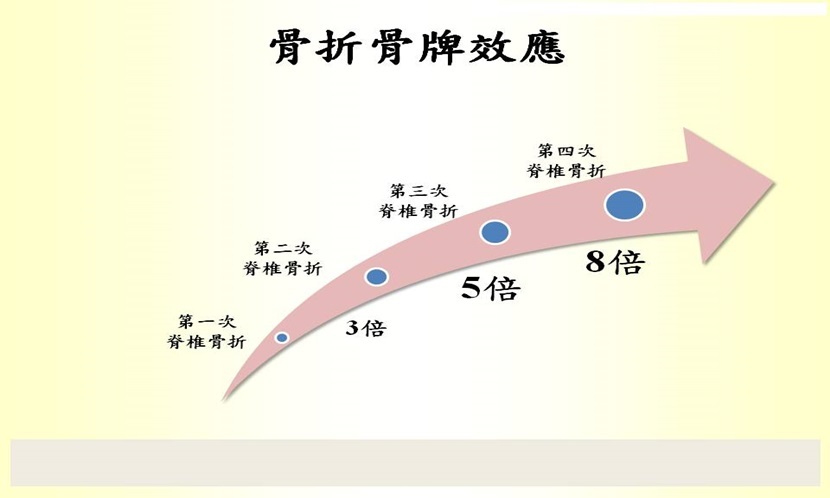
骨質疏鬆定義 「骨質疏鬆」會造成骨頭的質量變低,細微的結構會變差,因此,骨頭容易有脆裂性骨折。平常走路的高度跌倒造成的骨折,代表脆裂性骨折,這類骨折即是骨質疏鬆的警示。所以,非車禍、非高處墜落的骨折,小心!可能是骨質疏鬆造成的。 哪些狀況易骨質疏鬆?有下列情況: 1. 過去骨折 2. 父母髖骨骨折 3. 吸菸 4. 長期使用類固醇 5. 類風濕性關節炎 6. 續發性骨質疏鬆症(如:第1型糖尿病及慢性肝病等) 7. 喝酒 所以,要遠離骨鬆就要:戒菸、避免非必要藥物、治療好原有疾病。 骨鬆有多普遍 台灣每年髖部骨折發生率為全亞洲第一,被列為高風險國家。大於50歲婦女,每3位就有1位於此生會經歷骨鬆骨折。 無感的骨折 & 骨折的骨牌效應 約有一半的脊椎骨鬆骨折沒有明顯不適症狀,有時是照了X光才發現。當第一次脊椎骨鬆骨折,第二次、第三次接續骨折會以「3倍」「5倍」機會出現(圖1)。有了第一次骨鬆骨折,後續的骨折會更容易出現。所以,最好知道有骨質疏鬆就馬上治療。目前,有70%的骨鬆患者未受到治療。 圖1,圖片來源:劉亦修 骨鬆骨折會致命比乳癌晚期死亡率更高 骨鬆骨折有三部曲:常出現在手前臂、脊椎、髖骨。很多50歲左右的女士不小心跌倒,手往前伸出撐地,結果手脘橈骨就骨折了。約60歲左右,有些民眾不小心一個跌倒造成腰痛,去復健科檢查卻發現腰椎的壓迫性骨折(圖2)。等到70~80歲左右,有些高齡者半夜起床上廁所,一個不穩而跌坐地上,卻造成髖骨骨折(圖3)。其中髖骨骨折特別致命,一年的死亡率有20%左右,比起乳癌晚期的死亡率更高。 所以當第一個手前臂骨折出現或第一個脊椎骨折出現,就要確定是否骨質疏鬆,開始治療及復健,以避免後來更致命性的髖骨骨折出現。更積極的是,在都沒骨折前先確定是否骨質疏鬆,就開始預防性治療。 圖2,圖片來源:劉亦修 圖3,圖片來源:劉亦修 如何檢查骨質密度? 坐姿下進行踝足的檢查為篩檢用。最標準的檢查儀為雙能量X光吸收儀,檢查需以躺姿進行,約10分鐘,會檢查腰椎第1~4節及兩側髖骨共三處(有的醫院只檢查1處,最好3處都要能檢查到,可以有更多機會抓到骨質疏鬆),停經後女性或大於等於50歲男性會依照T-score(分數)來判定有無骨鬆,大於-1為正常,-1到-2.5為低骨量,小於或等於-2.5即為骨質疏鬆,此項檢查健保病患條件給予給付。 保「密」防「跌」: 藥物治療 & 復健運動 現在已經有骨質疏鬆治療的藥物:依照男女、腎功能、使用類固醇有無,可以選擇合適的藥物。劑型有口服及針劑,有短效及長效藥物。目前藥物的種類大致可以分成破骨細胞抑制藥物及造骨細胞刺激藥物。破骨細胞抑制藥物為第一線用藥,這類藥物有雙磷酸鹽類、RANKL單株抗體及選擇性雌激素調節劑,藥理作用會造成骨頭代謝變慢,整體造骨細胞活性仍高於破骨細胞;造骨細胞刺激藥物如間歇式注射副甲狀腺素為第二線用藥。 這兩類藥物都會增加骨質密度及減少未來骨折風險。其中雙磷酸鹽類及RANKL單株抗體約有萬分之一的機會影響顳顎關節。若剛拔牙,建議1個月後再用藥。預計拔牙,注射RANKL單株抗體者,建議施打後3個月到下次施打前1個月中間拔牙。治療期間一定要維持好口腔衛生。 藥物必須搭配維他命D及鈣,若只單吃維他命D及鈣是無法治療骨質疏鬆的。藥物的使用並不會有明顯主觀感受,必須有耐心配合醫師的治療。有使用藥物,可以增加骨質密度並降低未來骨折風險,相當值得!除了藥物的介入,復健運動也可以增加骨質密度。建議的復健運動為:阻力型運動、慢跑、跳繩、走路。這類型的運動因為會有重力作用促進造骨細胞活性,進而增加骨密;雖然游泳是很好的運動,但對增加骨密的幫助就不大。高齡者若因膝關節退化疼痛,慢跑及跳繩就不建議。 運動頻率建議一星期3次,每次30分鐘。目前研究顯示運動的好處有:1. 長期運動者,在年長的女性髖骨骨折的機率會下降,2. 老人家整體骨折的危險性比率會下降一半,3. 在腰椎的脊椎骨與股骨的骨密度會上升。 跌倒會大大增加骨折機會,所以防跌非常重要:穿包覆性佳且止滑的鞋具、勿著過度寬大服飾、地板不放雜物、固定地毯、裝扶手於樓梯、浴室、廁所,保持浴廁乾爽、定期檢查視力、避免不必要藥物。平時也可以多練習雙下肢肌力及平衡復健練習。 圖片來源:劉亦修 (本文作者為高雄榮民總醫院骨質疏鬆專科、復健專科醫師劉亦修)原文刊登於康健網站
「我的腿終於是自己的!」 從秦良丰事件談高位脊髓損傷
「張醫師,我終於能夠感受到我的腿是自己的,而且能夠任意控制他們了!」在下肢注射了肉毒桿菌素之後的1個月,陸軍航特部上兵秦良丰開心地在復健部的治療區走道上,向我展示他接受全面性的復健治療後的顯著成果。那是2018年10月中旬,雖然當時只能倚靠輪椅行動,但良丰已準備展開下一個復健目標──站立訓練。 2018年5月,因跳傘時發生意外,秦良丰從1350英尺高空直墜落地重傷,造成高位頸椎第2~4節急性脊髓損傷,合併身體其它多處骨折,神經功能嚴重受損,四肢幾近全癱,需要呼吸器維持生命狀況。 2018年6月25日,從臺中童綜合醫院轉至台北三軍總醫院,接受近9個月的治療與復健。在三總治療期間,除了藥物治療外,亦加入了高壓氧艙的治療,並配合呼吸訓練及高強度復健。但因為受傷部位為中心型頸脊髓損傷,因此上肢神經功能障礙重於下肢。 隨著神經缺損的狀況逐漸恢復,秦良丰出現了頸部脊髓患者最擔心的痙攣性肌張力過高,以及無法自主控制的局部腿部運動。但藉由神經肌肉電刺激導引,精準的找出目標肌肉與最佳注射位置,在不同肌肉群注射了肉毒桿菌素,並配合夜間使用足踝關節支架,有效減緩了他左下肢的痙攣性肌張力過高的問題,讓復健訓練過程更順利,進而能展開站立及行走的訓練。 把握脊髓損傷後復健黃金期 恢復殘留肢體功能 脊髓神經座落於身體的背側,被穩固保護於脊椎骨所形成的管腔中,由腦部往下沿伸至上腰部,其功能就像電話線般,能協助腦部與周圍神經做雙向溝通。因此,脊髓一旦受損後,往往造成病人重大的功能損傷。 造成脊髓損傷的原因通常是外傷引起,其中最常見是車禍,其它如槍傷、刀傷、高處墜落及運動傷害等。超過一半以上的損傷發生在頸椎,其次分別是胸椎、腰椎、以及薦椎部位。 而「高位」脊髓損傷,也就是發生於頸椎,及胸椎第4節以上的部位,臨床症狀的表現依損傷部位高低及損傷嚴重度,輕則頸部疼痛,重則四肢癱瘓、痙攣、自主神經功能失調、呼吸衰竭,甚至立即威脅患者的生命安全。 部分患者在脊髓損傷後,為使脫位的脊椎能夠被復位或保持脊椎穩定度,可藉由手術處理。 無論患者接受手術或只需非手術性的保守治療,在復健的黃金時期皆需藉由復健治療或可選擇性的加入其他輔助治療,如高壓氧、靜脈雷射及針灸,以加速恢復殘留的肢體功能,改善各項心理與生理功能障礙、或後續的疼痛及感覺異常等問題,提高自我的生活能力和未來就業及社交能力。 解決高位脊髓損傷後痙攣 可預防、改善後遺症與併發症 「高位」脊髓損傷後,因為大腦與周邊反射之間的聯結訊息中斷,中樞神經不再能主動阻止反射發生,時常會出現痙攣,往往影響脊髓損傷後長期的慢性照護,例如肢體活動力減少、週邊疼痛、壓瘡、膀胱功能缺損、異位性骨化等後遺症。 也因為缺乏活動量,容易造成其它併發症,例如骨質疏鬆、骨骼關節變形、肌肉萎縮、肢體水腫及靜脈栓塞、上消化道出血或穿孔、以及新陳代謝症候群。 「高位」脊髓損傷後,對於患者身體各項功能的維持尤為重要,適當處理「高位」脊髓損傷後造成的痙攣,可有效改善及預防以上諸多後遺症與併發症。 處理的方式,一般可先嘗試復健物理治療,先從適當擺位、避免內生性或外因性的有害刺激、緩和的牽拉運動等初步治療,另外可使用抗痙攣副木、施予局部冷療、運動促進訓練等。 此外,可考慮口服藥物,如較常用的Baclofen,或椎管內注射藥物,最終才考慮以外科手術方式處理。亦可採用較新的治療方式,利用肉毒桿菌毒素 (Botulinum Toxin)局部注射在尿道外括約肌、膀胱肌肉內、以及四肢骨骼肌,可有效減緩各區域痙攣的現象,提高生活品質。 輔具的應用對於脊髓損傷病友也相當重要。為了重建脊髓損傷病友下肢活動能力,若損傷較輕微,或屬於非高位脊髓損傷的病友,在經由醫師的評估後,並配合了解手部的功能恢復狀況,亦可考慮使用外骨骼輔具系統,如目前國內、外已開始應用exoskeleton復健機器腳,作為行動的輔具。 「人類可利用雙腳站立,是件多麼不容易的事…」 隨著復原狀況持續進步,良丰於2019年3月5日順利出院,返回高雄就近持續接受復健治療,讓家屬能就近探視及照顧。 良丰在這幾個月的復健歷程,彷彿就是在一片荊棘中求生存,卻能不斷克服困難。就像受傷後第一次練習站立在傾斜床的那一天,他曾對一旁的家人及醫護人員說:「我終於感受到,原來人類可利用雙腳站立,是件多麼不容易的事啊!」希望良丰在未來的復健之路,能繼續在許多的不容易中創造奇蹟。 (本文作者為三軍總醫院復健醫學部主治醫師張正強) 原文刊登於康健網站
我手腳痛 我是生什麼病了呢?
你的痛,你真的懂嗎?你是否知道,你為何而痛? 你的痛,我懂,我在乎。 今天,讓我們來聊聊:疼痛。 痛,不只是痛,它象徵了我們身體受到危險的警訊。美國疼痛學會甚至將疼痛稱為「第五生命徵象」。 手腳疼痛的成因,可能由(1)軟組織、(2)骨骼關節、(3)神經病變、和(4)內外科疾病所造成 (1)軟組織疼痛包含了肌肉、肌腱和韌帶,疼痛經常是酸痛、脹痛或撕裂痛 (2)骨骼關節疼痛位於特定骨骼或關節位置。以關節痛為例,當在活動關節或是承受重量時,會特別疼痛 (3)神經疼痛通常沿著神經的分布路徑疼痛,而且常為麻電痛 (4)內臟疼痛也有可能轉移疼痛到手腳,例如心絞痛經常會轉移痛至左手臂 「診斷要先正確,治療才會有效」 疼痛原因有千百種,憑病人自己很難依經驗做評斷,需經由醫師做診斷才能決定治療策略。 雖然診治疼痛的專科醫師有很多,但其中復健科醫師專精於各類疼痛,並且能綜合身體的功能性評估(身體動作、姿勢重心、肌肉力量)、肌電圖檢查、軟組織超音波檢查、X光及核磁共振等工具,給你最精確的診斷。 唯有正確的診斷,才可以有效的治療。你的痛,復健科醫師懂,復健科醫師在乎